弁護士法人デイライト法律事務所 パートナー弁護士

実は今でも、日本では年間でおよそ25人前後の方が出産によって命を落としています(2023年・出産10万件あたり約3.5人)。
医療の進歩によって出産死亡率は大きく改善し、世界的にも日本の水準は非常に低く評価されています。
とはいえ、完全にリスクがなくなったわけではありません。
近年では、出産時の大量出血(いわゆる「産科危機的出血」)による死亡例も報告されており、出産には依然として命の危険が伴っています。
出産死亡率が低く抑えられているのは、整った医療体制に支えられているからこそとも言えるでしょう。
この記事では、日本の出産死亡率について、歴史的・国際的な観点から解説するとともに、年齢別リスクや出産で命を落とす危険性を下げるためにできることについて、医療過誤に詳しい弁護士が詳しく解説します。
目次
出産死亡率は出産10万件に対して3.5人
2023年における日本での出産死亡率は、出産10万件に対して3.5人となっています。
出産死亡率は、時代が進むにつれて減少していく傾向が見られます。
また、世界でみると、日本の出生死亡率は、比較的低くなっています。
出産死亡率とは?
出産死亡率とは、出産に関連して亡くなる方の割合を示す指標です。
具体的には、「妊娠・出産・産後の経過(産じょく)」が原因で亡くなった方の数を、1年間の出産件数(出生数+死産数)で割って計算します。
令和5年(2023年)人口動態統計(確定数)の概況によると、2022年に「妊娠、分娩及び産じょく」が死因となった死者数は26人(p18)、年間出産数は74万2822件(うち出生数72万7288人、死産数1万5534人)(p6,7)です。
このデータから、出産死亡率は、出産10万件に対して3.5人(26 ÷ 742822 ≒ 0.000035)となっていることが分かります。
出産死亡率の推移
出産死亡率は、100年前と比べると格段に低くなりました。
わが国の妊産婦死亡率(出産死亡率)は、1900年ごろには、出産10万件に対して400件近くあったのです。
それが、1940年ごろには出産10万件に対して200人程度と半分程度になりました。
そして、1960年以降出産死亡率は大きく減少しはじめ、1980年ごろには出産10万件に対して20人程度となりました。
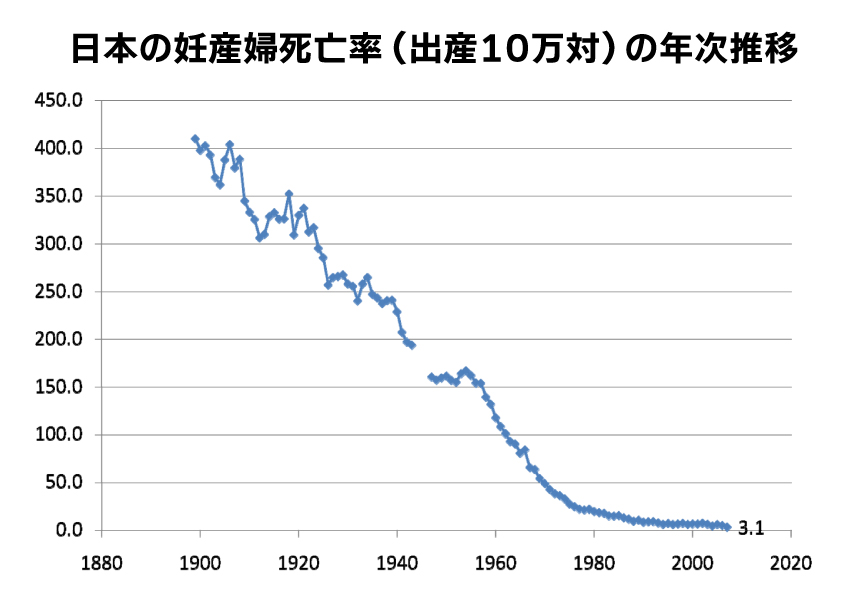
1982年以降で見ても、1982年の妊産婦死亡率は出産10万件に対して18人程度だったのが、1990年代になると10人弱程度となり、1995年ごろからは6人程度、2004年ごろからは5人前後となってきました。
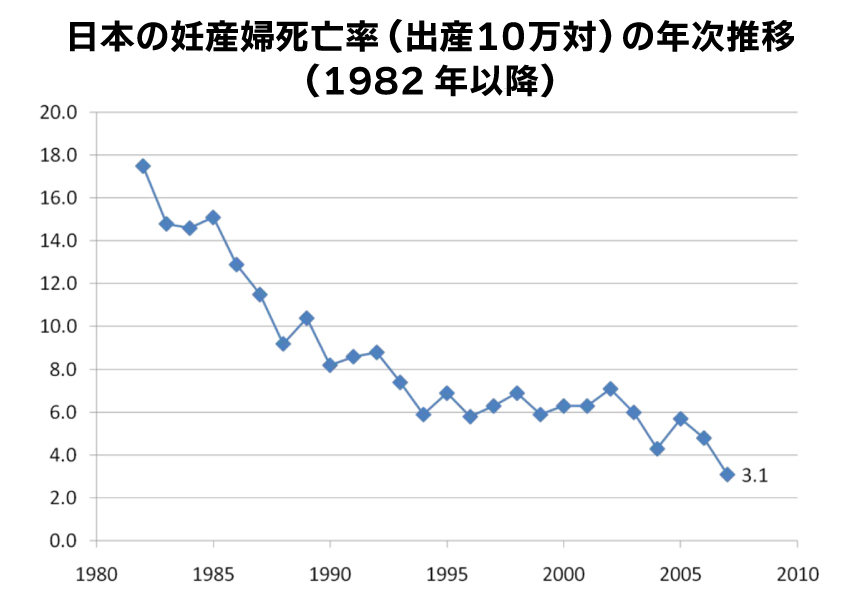
こうしてみると、2022年の出産死亡率(出産10万件に対して4.1人)は、長年の医療の発達により到達できた、非常に低い水準であることが分かります。
ただ一方で、2022年の出産死亡率は、ここ最近のものと比べると多いものとなっています。
日本の出産死亡率は、2013年以降は出産10万件に対して4人未満、2016年以降は出産10万件に対して3.5人未満で推移しており、2020年と2021年には、出産10万件に対して3人未満となっていました。
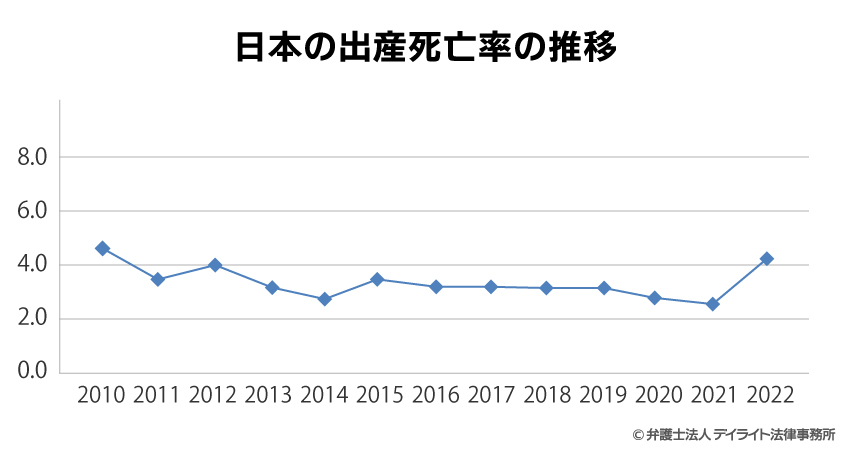
ところが、2022年には、出産10万件に対して4.1人と大きく上昇してしまったのです。
この原因としては、出産時に大量に出血してしまうケース(医学的には「産科危機的出血」と呼ばれます)の増加も関係しているとされています。
また、上の数値には反映されていませんが、自殺する妊産婦が増えていることにも注意を要します。
年齢別の死亡率
2010年から2022年の年齢別の妊産婦死亡率は、以下のグラフのようになっています。
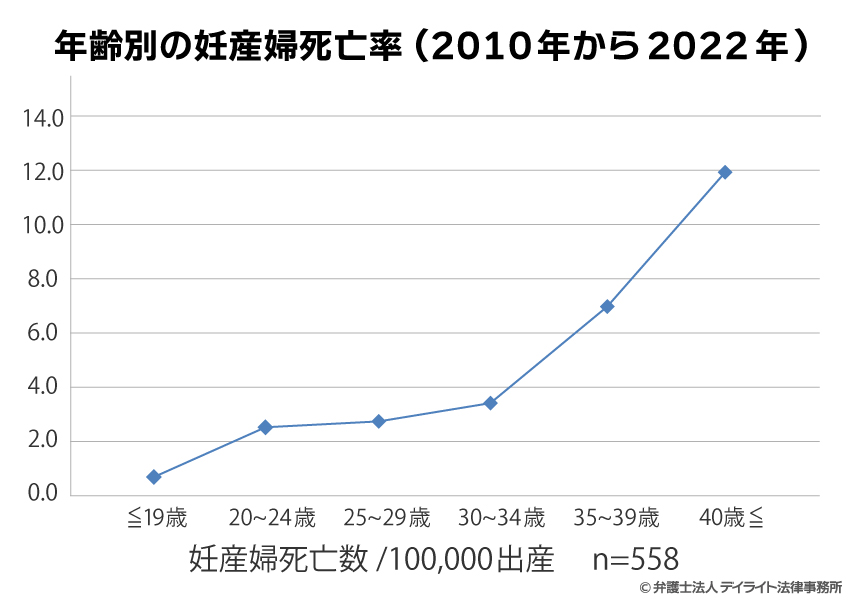
これをみると、妊産婦の年齢が上がるごとに出産死亡率は上昇しています。
特に、40歳以上となると、35~39歳の出産死亡率(出産10万件に対して6.9人)のほぼ2倍の出産死亡率(出産10万件に対して12.0人)となっています。
以上のとおり、妊産婦の年齢が高いほど、出産死亡率は高くなっています。
日本の出産死亡率は低い?世界との比較
日本の出産死亡率は、国際的に見ても低い水準となっています。
主要国をみると、最新年次の出産死亡率は以下のようになっています。
- アメリカ合衆国(2020年) 出産10万件に対して35.6人
- カナダ(2019年) 出産10万件に対して7.5人
- フランス(2016年) 出産10万件に対して4.4人
- ドイツ(2020年) 出産10万件に対して3.6人
- イタリア(2017年) 出産10万件に対して3.5人
- イギリス(2019年) 出産10万件に対して3.9人
同じころ(2016年から2020年)の日本の出産死亡率は出産10万件に対して2.7人~3.4人となっていました。
つまり、上に挙げた国々と比べると、日本の出産死亡率が最も低くなっていたのです。
以上のとおり、日本の出産死亡率は、他の主要国と比べても低い水準となっています。
引用元:人口統計資料集(2023)改訂版
出産で死亡する原因
出産で妊婦が死亡する原因として多いものには、以下のようなものがあります。

出産による大量出血(産科危機的出血)
出産時に出血を伴うのは通常のことですが、時には、多量の出血となり、母親が死亡する原因となることがあります。
産科での出血の際には、DIC(播種性血管内凝固)を起こしやすいことにも注意が必要です。
DICを起こすと、血管内で凝固が活性化され、全身の微小血管に血栓が多発します。
こうして血栓を形成してしまうと、その分血液内の血小板や凝固因子が消費され、消費性凝固障害が起こって、血が固まりにくくなり、出血が助長されてしまいます。
こうして出血が止まらない状況となり、大量出血となって、母親が死亡してしまうこととなるのです。
実は、2019年ころまで産科危機的出血による死者数は減少していたのですが、2020年以降、産科危機的出血による死者数は増加傾向にあります。
その原因として、日本産婦人科医会の妊産婦死亡症例検討評価委員会による「母体安全への提言2022vol.13」は、
- 子宮破裂や癒着胎盤といった対応の難しい事例が増加していること
- 新型コロナのパンデミックにより、医療関係者に対する教育や認識の機会が減少した影響の可能性があること
などを挙げています。
産科危機的出血による死亡例の増加を受け、「母体安全への提言2022vol.13」は、「産科危機的出血での妊産婦死亡の増加傾向を止めるために個人・組織で策を講じる」ことを提言しています。
頭蓋内出血・梗塞(脳卒中等)
頭蓋内出血・梗塞(脳卒中等)も、主要な出産時の死亡原因となっています。
妊娠中は、非妊娠時に比べて脳卒中の発症が増えるという報告があります。
その原因としては、
- 妊娠高血圧症候群となることで脳卒中のリスクが高まること
- 出産時の「いきみ」が脳血管に過重な負担をかけ、脳血管の破綻を招くこと
- 妊娠中は血が固まりやすくなるので、血栓ができやすいこと
などが考えられています。
妊娠中に以下のような脳卒中の症状が突然現れた場合には、急いで受診するようにしましょう。
- 片方の手足、顔半分の麻痺・しびれ(手足のみ、顔のみの場合もあります)
- ろれつが回らない、言葉が出ない、他人の言うことが理解できない
- 力はあるのに立てない、歩けない、フラフラする
- 片方の目が見えない、物が2つに見える、視野の半分が欠ける
- 経験したことのない激しい頭痛がする
羊水塞栓症
羊水塞栓症も、出産時に死亡する原因となっています。
羊水塞栓症は、分娩時に比較的多量の羊水及び胎児成分が母体の血中に流入し、母体に突発的な呼吸困難、心不全、DICなどを引き起こす極めて危険な病態です。
羊水塞栓症が疑われるときは、症状(低酸素血症、低血圧、心停止、DICなど)に応じて治療を行う、画像検査、血液検査などの検査を行うといった対処法をとります。
自殺
自殺により亡くなる妊産婦の方もおられます。
2020年から2022年の3年間、自殺が、産科危機的出血による死亡の比率を超え、死因のトップとなっているのです。
妊娠中や出産後はうつ病が起こりやすく、それにより自殺に至るケースもあります。
自殺の増加を受け、「母体安全への提言2022Vol.13」でも、妊産婦の自殺防止に関する提言が盛り込まれています(提言4)。
他にも、妊産婦の死亡原因としては、心疾患、肺血栓塞栓症などの肺疾患、感染症などがあります。
出産で死亡する原因については、以下のページで詳しく解説しています。
出産で死亡する可能性を下げるために
出産で死亡する可能性を少しでも下げるための対策として、次のようなことが考えられます。

①出産計画を考える際、年齢についても考慮する
現代の女性は結婚後も仕事をしていることも多いのですが、妊娠・出産に理解のある職場ばかりではありません。
そのため、「他の人が産休に入ったばかりだから、自分はまだ出産できない」「機会を待って出産を考えよう」などと思って、出産を先延ばしにしてしまうことも起こってきます。
しかし、上でもご紹介したとおり、出産年齢が高くなると、出産時の死亡率も高くなる、という状況があります。
いつかは子どもがほしい、という方は、年齢も慎重に考慮して、出産計画を考えましょう。
②医師の指示に従って健康管理をする
妊娠中は、健診の際に、医師から、体重管理、食事・適度な運動に関する指導など、健康に関する様々な指導を受けます。
思いの外たくさん運動するように言われることもありますし、食事に関しても、麺類・パン類を控えるように、○○の食材を多くとるように、などと言われたりしますので、家事や仕事で忙しいと、「指示どおりに実行することは難しい・・」と思われる場合もあるかもしれません。
しかし、医師の指示は、妊婦の方とお腹のお子さまのために大切なことですので、なるべく実行するように心がけましょう。
そうして妊娠中も健康に過ごすことができれば、低栄養、妊娠高血圧症候群、妊娠糖尿病などのリスクも低くなり、母子ともに無事に出産を終えることができる可能性が高まります。
禁煙、禁酒なども、守るようにしましょう。
③卵子提供を受けている場合は、医師にきちんと伝える
生殖医療の発達・普及により、第三者からの卵子提供で妊娠・出産する人も増えています。
しかし、第三者から卵子提供を受けると、自分の卵子で妊娠する場合と比べて妊娠高血圧症候群、前置胎盤になる可能性が高いなど、特有のリスクがあります。
そのため、卵子提供を受けた場合には、厳重な周産期管理を受けることが望ましいです。
このことは、「母体安全への提言2022vol.13」でも提言されています(提言5)。
適切な健康管理をしてもらうためにも、医師には、卵子提供を受けていることをきちんと伝えておきましょう。
④安全性を考えて出産する施設を選ぶ
出産する施設(産婦人科、助産院)を選ぶ際には、安全性を考えることが大切です。
医師や助産師などの人数、緊急時対応方針(連携病院の有無、搬送に要する時間など)といった点について、きちんと医師に聞くなどして調べましょう。
特に、高齢出産である場合、基礎疾患がある場合、妊娠高血圧症候群や前置胎盤などの異常がある場合には、医師に相談し、必要であれば、充実した施設のある総合病院で出産するようにしましょう。
⑤母親のメンタルケアに配慮する
上でも見たとおり、妊産婦が自殺することもあります。
妊娠中・出産後の女性は、自分の身体の変化や慣れない育児で大きな負担を抱えていますので、周囲がそのことを理解し、配慮する必要があります。
精神的に不安定になっている様子がある場合には、早めに、精神科などを受診させることが望ましいです。
まとめ
今回は、日本の近年の出産死亡率について様々な観点から解説し、出産による死亡の原因、出産によって死亡するリスクを下げるための方法についてご紹介しました。
日本における出産死亡率は低い水準にありますが、それでも、出産に関連して死亡する女性がいなくなったわけではありません。
出産時の出血などによる事故、自殺などにより、今でも妊産婦の方が亡くなっています。
こうしたケースの中でも特に、医師の過失が疑われる状況で妊産婦の方が亡くなられるようなことがあると、ご遺族は、「なんでこのような結果になったのか知りたい」「二度とこのようなことがないように再発防止策を設けてほしい」「医師や病院の責任を追及したい、謝罪させたい」などとの思いをもたれることもあると思います。
そのような思いがおありの場合は、なるべく早いうちに、医療過誤問題に詳しい弁護士にご相談ください。
当事務所でも、人身交通事故の対応で医学知識を蓄積してきた人身障害部の弁護士が、医療過誤問題で苦しむ皆様のご相談をお受けしております。
お悩みの方は、ぜひ一度、当事務所までご連絡ください。



